エルカトニン 骨吸収抑制と抗侵害受容作用(鎮痛作用)にて骨粗しょう症による慢性腰痛に一番
BP製剤の逐次・併用療法
ビタミンDとカルシウムはベース。骨粗鬆症の治療ではまず、ビタミンDの充足度を25(OH)Dで評価し、天然型ビタミンDサプリメントD3の併用を含めた生活指導を積極的に。25-32ng/ml未満の不足状態ではBPの効果はない。BPは破骨細胞を抑制、ビタミンDは破骨細胞を表面に出す。よってアルファカルシドール単独よりBP併用で骨密度は増加。もちろんエルデカルシトール0.75μg/日の併用もよい
SERMラロキシフェンも単独よりBP併用で骨密度増加
BPの後にPTH製剤 を使用する逐次療法はテリパラチドの反応性が低下しバツ。デノスマブが前治療でも著しくテリパラチドの反応性は低下しバツ。強力な骨吸収抑制剤による前治療はテリパラチド反応性を低下させる。併用に関しては無意味とする報告と有用とする報告がある
テリパラチド連日は皮質の多孔性が増加する
時限のPTH終了後に薬物療法を加えなければ、獲得された骨密度は速やかに低下。逐次療法はBPがよい
糖尿病のHbA1は単なるサロゲートマーカーで本来の治療目的は合併症の予防。骨粗鬆症の治療も同様、骨密度はわろげーとマーカーで治療目的は骨折予防。
筋骨格筋の健康を守り続ける努力 骨活
筋骨格筋の加齢による変化
・閉経で性ステロイドの低下
・成長ホルモンIGF-1系の分泌低下
・エネルギー代謝の変化で合成低下
・腎機能低下によるカルシウムービタミンD系の異常
サルコペニアとは 骨格筋量の低下(必須) + 筋力低下(握力低下)
または +身体機能低下(歩行速度の低下)
70-80代では30-40%骨格筋量は減少する
骨格筋肉量 DXAの四肢除脂肪量 男7 女5.4kg/m2 未満
生体電気インピーダンス法BIA法の四肢除脂肪量 男7 女5.7kg/m2
測れないところでは下腿周囲長でスクリーニング 男34m 女33cm
筋力 握力は男28kg未満 女18kg未満
身体機能 5回椅子立ち上がりテスト12秒以上(6m歩行速度 6秒以上)
2021年診断基準
胸腰椎と大腿骨近位部はその後の骨折リスクをよく反映。骨密度のいかんによらずこれらの骨折が確認されれば骨粗鬆症。それ以外の脆弱性骨折は 骨密度が正常でない(YAM80以下)と骨粗鬆症 既存脆弱性骨折(肋骨、上腕骨近位部、骨盤、下腿骨、橈骨遠位端骨折)もない場合は骨密度(YAM70以下)に基づき骨粗鬆症と診断される
腰椎>大腿骨頚部>橈骨>第二中手骨及び踵骨も容認
FRAXで今後10年間の骨折リスクが15%以上なら薬剤の開始が進められる ただし75歳以上の女性は全員これに当てはまってしまう・・・・骨密度の入力が必須でない アルコール換算で一日24g (ビール350mlで17.5g)
Ⅱ型糖尿病、COPD、CKDで骨折リスク上昇 酸化ストレスの増大やビタミンD不足が共通の骨代謝障害因子+低酸素血症、続発性副甲状腺機能亢進症が加わる
2015年骨粗鬆症ガイドライン
骨折のないYAM70-80%は、大腿骨近位部骨折の家族歴、FRAXの10年間の骨折リスクが15%以上で薬物療法を開始する。
骨由来ALP 第3分画 骨型アルカリフォスファターゼBAP 骨腫瘍、原発性副甲状腺機能亢進症、※甲状腺機能亢進症、2時性副甲状腺機能亢進症、多発性骨髄腫、くる病、骨軟化症(FGF23線維芽細胞増殖因子測定)、骨Paget病
※骨芽細胞には 甲状腺受容体が発現し、甲状腺ホルモンにてRANKLの分泌が亢進され、骨代謝が亢進する。
骨の健康にはカルシウムだけでなく栄養が大事。エネルギーを始めタンパク質、ビタミンD, Kなど多くの栄養素が関与。 65歳以上の高齢者ではフレイル予防・生活習慣病予防の両方が必要でBMIの範囲は21.5から24.9。タンパク質は骨のコラーゲンの材料となるアミノ酸が必要で 体重1kgあたり1g、 摂取エネルギーの13〜20%を取ること エネルギー摂取量が少ない場合にもタンパク質の摂取量は0.92g/kg当たりとること。 成長期の骨量獲得が将来の骨粗しょう症予防のもっともな基本で、最大骨量獲得後にさらに骨量を増やす事は難しい 。Ca摂取量の推奨は700から800mg/日。
カルシウムをとっても吸収されないと意味がない。これを促すのがビタミンD。食品に含まれる天然型ビタミンは動物由来D3と植物由来D2がある。食品からの供給源は魚類 特に鮭とキノコ類。摂取したビタミンDと肌で生成されたビタミンDはどちらも肝臓で炭素骨格の25位に水酸基が結合し25 OHビタミンDとなる。 この血中濃度がビタミンDの栄養状態の指標となる。ビタミンKはオステオカルシン(骨の非コラーゲン蛋白)のグラ化に関わる。グラ化されたオステオカルシンのみが骨のハイドロキシアパタイト(CaとPの結合体)と結合して、骨形成に関与する。納豆と緑の葉物 B群ビタミンのB6・B12・葉酸はホモシステイン濃度と関係。ホモステインは骨密度とは独立した骨折の危険因子。活性型ビタミン服用時はサプリやカルシウム剤の使用を避け食事からカルシウムを摂取する。骨折は骨卒中
骨粗鬆症は、破骨細胞の更新、破骨細胞は海綿骨に多く表面には出ていない。よって皮質骨が多い前腕骨や中手骨の骨密度は骨粗しょう症の早期では低下が見られないし、骨吸収薬や骨形成促進薬によって治療行ってもこれらの部位の骨密度は増加しない。定量的超音波測定法による骨量測定も診断に用いることもできないし治療経過のモニタリングができない。腰椎と大腿骨近位部の骨密度測定が診断や治療効果判定に必要でこれらの部位の骨密度測定にはDXA装置が必要 病診連携で2、3年に一度測定を。
骨を作る細胞には力学的な刺激が重要。閉経後の女性のBMで骨密度の維持上昇には荷重運動や筋力トレーニング等の複合運動にが必要、骨に対して強い衝撃を加えるジャンプ運動は効果が高い。診察室で指導するならロコトレ片足立ち、別名ダイナミックフラミンゴ療法 スクワットヒールレイズ、スクワットでは下肢の筋力の大部分は鍛えられるがふくらはぎの筋力はダメなのでつま先立ちで踵を上げてゆっくり踵をおろす
治療 血中25ヒドロキシビタミンで20未満なら欠乏、D3製剤を。アルファカルシドール カルシトリオール エルデカルシトール うちエルデカルシトールは血中半減期が長く骨代謝に対する効果が強い BPとの併用により骨密度をさらに上昇 長期連用中に高カルシウム血症が見逃されたら血管石灰化が進行 高齢者では特に脱水やNSAIDs、利尿剤との併用により腎障害が進行するので定期的に血清カルシウム濃度(アルブミン補正が必要)のモニタリングが必須。 選択的エストロゲン受容体モジュレーターは骨代謝回転を過度に抑えこまないために長期投与が可能 軽症生活習慣病合併している脆弱性骨折のない比較的早期の閉経後骨粗しょう症患者は特に適している。バファリンとの併用は注意が必要。
骨吸収抑制薬関連顎骨壊死発生時には完治するまで休薬が望ましいが侵襲的歯科治療時の休薬については症例で判断すべき。長期投与に伴う大腿骨骨幹部骨折などもある。3年から5年で治療効果を評価する。破骨細胞はマクロファージからサイトカインであるランクルにより誘導されてできる。このランクルの中和抗体デノシズマブはテリパラチド等と同様休止後直ちに骨密度が低下する。
短期間で治療前値まで戻ってきてしまうため逐次療法が必要。
骨折治療でギプス固定3W不動化で骨密度が22%減る シーネ固定では減らない。
。
二次性骨折予防管理料Ⅲ(大腿骨骨折後の急性期病院Ⅰ、回復期Ⅱ、診療所Ⅲ) 2022年4月より。
年を取ると内側の海綿骨に破骨細胞が増えて骨が減ってくる。破骨細胞は骨膜側には少ないが、骨折、リウマチでは骨膜側に破骨細胞が増える。つまり年をとると、表面は強いが中がスカスカの骨になる。運動、荷重は骨に必要。
椎体骨は海綿骨 非椎体骨は皮質骨
椎体骨骨折は 大腿骨頚部骨折の6倍
いつの間にか骨折 椎体骨骨折が先におこり、大腿骨頚部骨折は70を超えてから増える
既往をしっかり確認 2/3は骨折の自覚がない
まず25OHDを測定 70歳くらいまでならSERMとビタミンDを併用が多い 骨折歴があれば、BP、デノスツマブ、顎骨壊死は BPで 0.138% デノスツマブで0.165% 使ってなくても起こる人もまれにあり20万人で20人いる。
代謝回転促進剤 骨芽細胞を増やすので時間がかかる デイリーテリパラチドは破骨細胞にも刺激が加わり骨吸収が上がるのが良くないのではとのことで、ウイークリーテリパラチドが生まれたが、生まれ変わらせるリモデリングには、時間がかかるのと逐次療法が大事なのは忘れない
代謝回転抑制剤 BP
代謝回転調整剤 スクレロチン 破骨細胞誘導 骨芽細胞抑制 で抗スクレロチン抗体ロモソズマブは 破骨細胞は抑制し、骨芽細胞は刺激。初めの2-3か月は骨芽細胞の機能増強 以後1年間は骨吸収は抑制。 容器に骨を作る すぐ増やしたい人には良い 吸収を抑えるとリモデリングが起こらず、骨を上に塗り上げる 皮質骨向け テリパラチドは生まれ変わらせる
時限的ロモソズマブ1年 脳血管心血管イベント 1年以内に既往があれば禁忌
時限的テリパラチド2年
ONJ顎骨壊死 高リスク リスク高いと治療前1週間BP中止し、治療後4週間やめる デノスツマブはやめない 休薬によりすぐに治療効果が落ちるため
BP 4年投与し辞めたら5年かけて減る
デノスツマブは続けるほど増えるが、辞めたらスタートラインより下がる
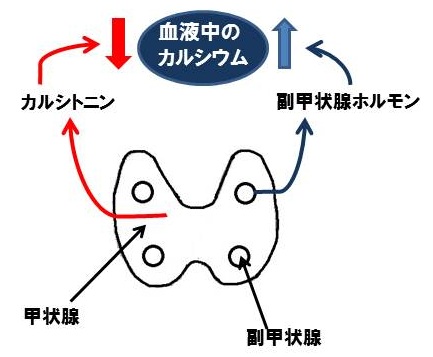
甲状腺ホルモン(T3、T4)とは全く別に甲状腺のC細胞という場所から分泌されているホルモンがカルシトニン。カルシトニンは血液中のカルシウム濃度が上昇すると分泌され、カルシウム濃度を下げるように働きます。「カルシウムが減ると大変!」と思われる方もいるかも知れませんが、カルシウム濃度が下がるのは血液中のことであって骨のカルシウムが減るのではありません。血液中のカルシウムを下げる機序は、一つは腎臓から尿へカルシウムが排泄されるのを抑制するが、もう一つ骨にカルシウムを取り込んでいく作用が重要。つまり骨の形成を促進し骨を強くする作用を持っている。
カルシトニンとともに血液中のカルシウム濃度や、骨のカルシウム量を調節する重要なホルモンが副甲状腺ホルモンPTH。血液中のカルシウム濃度を上昇させる作用。カルシトニンとは逆に腎臓から尿へカルシウムが排泄されるのを抑制し、骨から血液中にカルシウムを汲み出す。副甲状腺ホルモンが過剰に作られる副甲状腺機能亢進症では、骨からカルシウムが抜け出してしまい骨折しやすい状態になる。
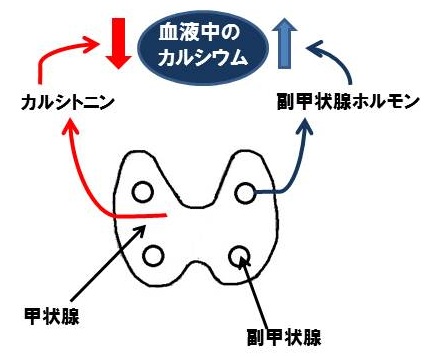
カルシトニンと副甲状腺ホルモンはカルシウムの動きに対してお互いに拮抗的に働いているのです。骨からすると、カルシトニンのほうがカルシウムを増やしてくれて、骨を強くしてくれるので強力な味方になります。骨粗鬆症の治療薬としてカルシトニンをお薬にした「カルシトニン製剤」がある。
抗スクレロスチン抗体 イベニティ抗体
初回骨粗鬆症骨折後の二次骨折のリスクは 1年後5.3全追跡期間平均早退リスクは2.1
イベニティを12か月投与で 新規椎体骨リスクは73%低下、用地うBMDは 13.3%増加 デノスツマブへの移行で 2年目は 17.6% 増加
低Ca血症は禁忌 過去1年以内の虚血性心疾患 脳血管障害の既往患者は不可
適応は BMD YAM70%以下で 一個以上の脆弱性骨折
腰椎BMD YAM60%
既存椎体骨折2個以上
とくに 上記に合致し 未治療 または1年以内に骨折
または3年以上BP投与でBMD改善しない方
低リン血症性くる病・骨軟化症
Pが低い FGF23線維芽細胞増殖因子23が30pg/ml以上 ALPが高い